1. Định nghĩa
Suy tim là một hội chứng lâm sàng biểu hiện bởi các triệu chứng cơ năng (khó thở, phù mắt cá chân, mệt mỏi) và thực thể (nhịp tim nhanh, nhịp thở nhanh, tĩnh mạch cổ nổi, phù ngoại vi, sung huyết phổi) gây ra bởi bất thường cấu trúc và/hoặc chức năng tim dẫn đến giảm cung lượng tim và/hoặc tăng áp lực trong buồng tim lúc nghỉ ngơi hoặc khi gắng sức. [1]
2. Dịch tễ
Suy tim là bệnh lý tim mạch có tốc độ gia tăng nhanh nhất, tỷ lệ mắc tăng dần theo tuổi, chiếm khoảng 2 – 3% dân số nói chung và lên đến 10 – 20% ở nhóm trên 70 tuổi. Mặc dù các nghiên cứu dịch tễ gần đây chỉ ra việc điều trị tích cực giúp cải thiện tỷ lệ sống còn, tuy nhiên tiên lượng chung vẫn rất nặng nề với tỷ lệ tử vong trong 5 năm lên đến 50%. Nguyên nhân tử vong có thể do suy tim tiến triển hoặc thứ phát do các rối loạn nhịp thất. Tỷ lệ tái nhập viện hàng năm lên đến 50% và đưa đến gánh nặng bệnh tật cho hệ thống chăm sóc sức khỏe của mỗi quốc gia.
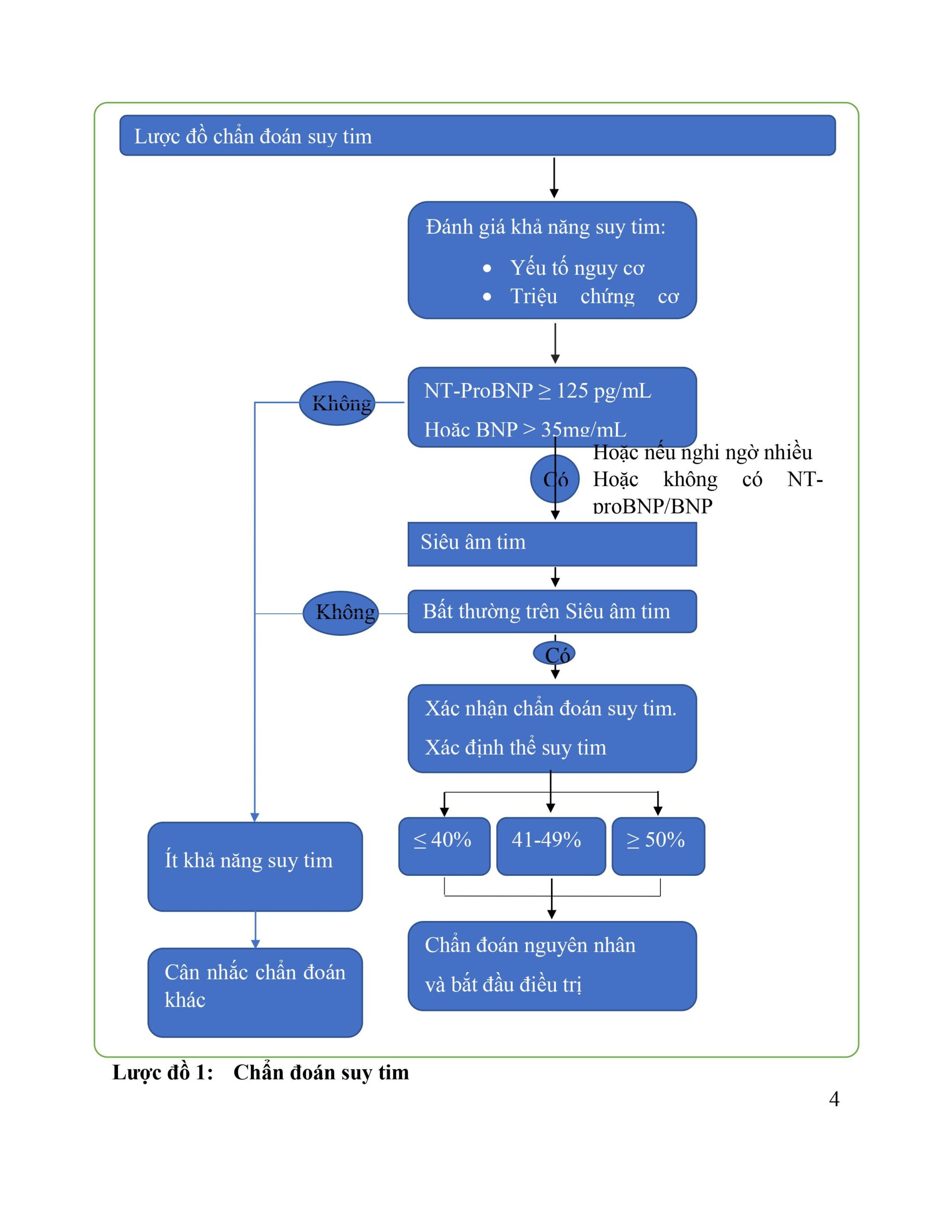
3. Chẩn đoán
Chẩn đoán suy tim mạn tính cần dựa trên các triệu chứng cơ năng và thực thể, cùng với bằng chứng của rối loạn chức năng tim mạch. Triệu chứng điển hình của suy tim là khó thở, mệt mỏi và phù chi dưới. Các triệu chứng cơ năng và thực thể của suy tim thiếu độ đặc hiệu để có thể dùng chẩn đoán suy tim mà không cần các cận lâm sàng.
Các yếu tố nguy cơ suy tim như tiền sử nhồi máu cơ tim, tăng huyết áp, bệnh mạch vành mạn, đái tháo đường, nghiện rượu, bệnh thận mạn, thuốc hoá trị độc tim mạch hoặc tiền sử gia đình đột tử do tim hay có bệnh cơ tim.
- Các triệu chứng cơ năng và thực thể điển hình của suy tim
| Triệu chứng cơ năng | Triệu chứng thực thể |
| Điển hình | Đặc hiệu |
| Khó thở | Tăng áp lực tĩnh mạch cảnh |
| Khó thở khi nằm ngang | Phản hồi gan – tĩnh mạch cảnh |
| Khó thở kịch phát về đêm | Tiếng T3 |
| Giới hạn gắng sức | Mỏm tim đập lệch |
| Mệt mỏi, tăng thời gian hồi phục sau gắng sức | |
| Phù chi dưới | |
| Ít đặc hiệu | Ít đặc hiệu |
| Ho về đêm | Tăng cân >2kg/tuần |
| Khò khè | Giảm cân (trong suy tim tiến triển) |
| Cảm giác sưng phồng | Mất mô (suy mòn) |
| Mất ngon miệng | Tiếng thổi ở tim |
| Lú lẫn (đặc biệt ở người già) | Phù ngoại vi (mắc cá chân, xương cùng, bìu) |
| Trầm cảm | Rale ở phổi |
| Đánh trống ngực | Tràn dịch màng phổi |
| Choáng váng | Nhịp tim nhanh |
| Ngất | Mạch không đều |
| Khó thở khi cúi người | Thở nhanh |
| Nhịp thở Cheyne-Stoke | |
| Gan lớn | |
| Báng bụng | |
| Chi lạnh | |
| Thiểu niệu | |
| Huyết áp kẹp |
Các cận lâm sàng cần thiết thực hiện ở bệnh nhân nghi ngờ suy tim mạn tính là:
- Điện tim: kết quả điện tim hoàn toàn bình thường có giá trị dự đoán âm tính. Bất kỳ một bất thường nào trên ECG như rung nhĩ, sóng Q, dày thất trái, phức bộ QRS giãn.
- Nồng độ peptide lợi niệu Natri cần đo nếu được. BNP<35 pg/mL, NT-proBNP <125 pg/mL hoặc MR-proANP <40pmol/L có giá trị dự đoán âm tính.
- Những xét nghiệm cơ bản như điện giải đồ, creatinin, tổng phân tích tế bào máu ngoại vi, men gan, chức năng tuyến giáp được khuyến cáo để chẩn đoán phân biệt suy tim với các bệnh lý khác, cũng như cung cấp thông tin giúp tiên lượng và hướng dẫn điều trị.
- Siêu âm tim: được khuyến cáo như một cận lâm sàng mấu chốt để đánh giá chức năng tim mạch. Ngoài việc đo LVEF, siêu âm tim còn cung cấp thông tin khác như kích thước buồng tim, dày thành thất trái đồng tâm hay không đồng tâm, bất thường vận động vùng (gợi ý bệnh mạch vành, hội chứng Takotsubo hay viêm cơ tim), chức năng thất phải, tăng áp phổi, chức năng van tim, hay các chỉ số chức năng tâm trương.
- Xquang ngực: được khuyến cáo để đánh giá các nguyên nhân gây khó thở (như bệnh phổi). Nó còn có thể cung cấp chứng cứ hỗ trợ cho chẩn đoán suy tim (sung huyết phổi hay bóng tim lớn).
4. Phân loại
4.1. Suy tim cấp và suy tim mạn
Các biểu hiện lâm sàng phụ thuộc vào tốc độ tiến triển của suy tim.
Suy tim cấp được miêu tả với triệu chứng khó thở cấp, phù phổi, thậm chí là sốc tim với tụt huyết áp và vô niệu. Suy tim cấp có thể do nhồi máu cơ tim, rối loạn nhịp tim hoặc tổn thương van tim cấp tính (ví dụ: viêm nội tâm mạc nhiễm khuẩn…), tổn thương cơ tim cấp trong viêm cơ tim…
Suy tim mạn tính là bệnh nhân bị suy tim trong một thời gian tương đối dài. Trong đó, nếu các bệnh nhân khi được điều trị tình trạng không xấu đi trong tối thiểu 1 tháng thì được gọi là ổn định. Ngược lại, nếu tình trạng ổn định mất đi bệnh nhân sẽ chuyển sang suy tim mạn mất bù, quá trình này có thể diễn ra từ từ hoặc nhanh chóng, là nguyên nhân khiến bệnh nhân phải nhập viện và là một yếu tố tiên lượng xấu [1]
4.2. Theo phân suất tống máu
Theo truyền thống, suy tim đã được chia làm các thể dựa trên phân suất tống máu thất trái (LVEF). Nguyên nhân đằng sau điều này là do có liên quan đến cách nghiên cứu bản lề điều trị suy tim cho thấy kết quả cải thiện đáng kể ở bệnh nhân có LVEF ≤40%. Tuy nhiên, LVEF là một biến số bình thường trong suy tim và các phép đo bằng siêu âm tim cũng có độ chính xác tương đối. Do đó, ESC 2021 đã phân loại suy tim theo LVEF như sau: [2]
- Phân loại suy tim theo phân suất tống máu thất trái:
| Thể suy tim | HFrEF | HFmrEF | HFpEF | |
| Tiêu chuẩn | 1 | Triệu chứng cơ năng ± thực thể | Triệu chứng cơ năng ± thực thể | Triệu chứng cơ năng ± thực thể |
| 2 | LVEF ≤ 40% | LVEF 41-49% | LVEF ≥ 50% | |
| 3 | – | – | – Bằng chứng khách quan về bất thường cấu trúc và/hoặc chức năng của tim phù hợp với sự hiện diện của rối loạn chức năng tâm trương thất trái / tăng áp lực đổ đầy thất trái, bao gồm cả tăng natriuretic peptide | |
Trong đó:
- HFrEF: Suy tim phân suất tống máu giảm (heart failure with reduced ejection fraction);
- HFmrEF: Suy tim phân suất tống máu giảm nhẹ (heart failure with mildly reduced ejection fraction)
- HFpEF: Suy tim phân suất tống máu bảo tồn (heart failure with preserved ejection fraction)
- Bằng chứng về bất thường cấu trúc/chức năng của tim và bất thường về huyết thanh học phù hợp với sự hiện diện của rối loạn chức năng tâm trương thất trái/tăng áp lực đổ đầy thất trái:
| Chỉ số | Ngưỡng chẩn đoán | Ghi chú |
| Chỉ số khối cơ thất trái (LVMI)
Tỷ số độ dày thành (RWT) |
≥95 g/m2 (nữ)≥115 g/m2 (nam) >0.42 | Mặc dù tái cấu trúc/phì đại đồng tâm thất trái có ý nghĩa dương tính, việc không có phì đại thất trái cũng không thể giúp loại trừ chẩn đoán suy tim EF bảo tồn. |
| Thể tích nhĩ trái | >34 mL/m2 (nhịp xoang) | Ở bệnh nhân không có rung nhĩ hay bệnh van tim, giãn nhĩ trái phản ánh sự tăng áp lực đổ đầy thất trái mạn (rung nhĩ thì ngưỡng là >40mL/m2 ) |
| Tỷ E/e’ khi nghỉ | >9 | Độ nhạy 78%, độ đặc hiệu |
| NT-proBNP BNP |
>125 (nhịp xoang) hoặc>365 (rung nhĩ) pg/mL>35 (nhịp xoang) hoặc>105 (rung nhĩ) pg/mL | Có tới 20% bệnh nhân HFpEF có NP dưới ngưỡng chẩn đoán, đặc biệt ở bệnh nhân béo phì. |
| Áp lực ĐM phổi khi nghỉVận tốc dòng hở van ba lá | >35 mmHg>2.8 m/s | Độ nhạy 54%; đọ đặc hiệu 85% |
4.3. Suy tim phải, suy tim trái
Phân loại suy tim phải hay suy tim trái dựa theo tình trạng sung huyết tĩnh mạch hệ thống (phù chân, gan to) hay sung huyết phổi chiếm ưu thế (phù phổi cấp). Thuật ngữ này không nhất thiết chỉ ra thất phải hay thất trái bị ảnh hưởng nặng nhất.
Ngoài ra còn có thuật ngữ “Rối loạn chức nặng thất phải”. Cơ chế rối loạn chức năng thất phải là do quá tải áp lực hoặc thể tích thất phải. Mặc dù nguyên nhân thường gặp nhất của suy thất phải mạn là tăng áp phổi do rối loạn chức năng thất trái, vẫn còn những nguyên nhân khác gây rối loạn chức năng thất phải (ví dụ: nhồi máu thất phải, bệnh cơ tim thất phải gây rối loạn nhịp, hoặc bệnh van tim). Chẩn đoán cần dựa vào đánh giá tổng thể chức năng thất phải, thường là trên siêu âm tim, sử dụng ít nhất một trong các chỉ số sau: FAC (phân suất diện tích thất phải), TAPSE (biên độ dịch chuyển vòng van ba lá); S’ (vận tốc tâm thu tại vòng van ba lá vị trí thành bên tính theo siêu âm Doppler mô).
4.4. Theo mức độ nặng của triệu chứng.
Phân loại đơn giản nhất để đánh mực độ nặng của suy tim là theo phân loại của NYHA (Hiệp hội Tim mạch New York). Tuy nhiên phân loại này chỉ sử dụng triệu chứng và có nhiều chỉ số khác tốt hơn để tiên lượng suy tim. Quan trọng là bệnh nhân có triệu chứng nhẹ vẫn có thể có nguy cơn nhậo viện và tử vong. Tiên lượng suy tim đặc biệt quan trọng để hướng dẫn lựa chọn liệu pháp ghép tim hay các thiết bị hỗ trợ cơ học.
- Phân độ NYHA ( theo Hiệp hội Tim mạch New York)
| NYHA | Ý nghĩa |
| I | Không có giới hạn về hoạt động thể chất |
| II | Giới hạn nhẹ về khả năng gắng sức, các triệu chứng xuất hiện bởi mức gắng sức trung bình (như leo cầu thang) |
| III | Giới hạn nhiều về khả năng gắng sức, các triệu chứng xuất hiện với mức gắng sức nhẹ (như mặc quần áo) |
| IV | Triệu chứng xuất hiện cả khi nghỉ ngơi |
4.5. Phân giai đoạn suy tim
Theo AHA/ACC 2016 đã phân suy tim thành cách giai đoạn nhu bảng sau:
- Các giai đoạn suy tim theo AHA/ACC 2016
| Giai đoạn A | Giai đoạn B | Giai đoạn C | Giai đoạn D |
| Có nguy cơ bị suy tim nhưng chưa có bằng chứng về tổn thương cấu trúc và chức năng tim, chưa có triệu chứng suy tim trên lâm sàng | Có bằng chứng về tổn thương cấu trúc và chức năng tim, nhưng chưa có triệu chứng suy tim trên lâm sàng | Có bằng chứng về tổn thương cấu trúc và chức năng tim, có triệu chứng suy tim trên lâm sàng (tiền sử/ triệu chứng nhập viện lần đầu) | Suy tim không đáp ứng với điều trị |
| Các bệnh nhân tăng huyết áp, xơ vữa mạch, đái tháo đường, béo phì, hội chứng chuyển hóa | Nhồi máu cơ tim cũ, phì đại cơ tim thất trái, giảm EF, tổn thương van tim | Bệnh nhân có bệnh tim cấu trúc và chức năng trước đó, và kèm theo các triệu chứng của suy tim | Bệnh nhân có các triệu chứng suy tim rõ ràng khi chỉ gắng sức nhẹ hoặc khi nghỉ ngơi/các bệnh nhân phải nhập viện vì suy tim |
5. Nguyên nhân
Nguyên nhân thường gặp nhất của suy tim được liệt kê ở bảng 4. Dịch tễ nguyên nhân suy tim thay đổi tuỳ vào khu vực địa lý. Việt Nam chưa có nghiên cứu lớn về nguyên nhân của suy tim. Một nghiên cứu nhỏ tại Bệnh viện Tim mạch An Giang cho thấy có 56% bệnh nhân suy tim cấp nhập viện có bệnh kèm là tăng huyết áp, 20% là bệnh mạch vành cấp, 9% là bệnh van tim. [3]
- Nguyên nhân suy tim và các biểu hiện thường gặp
| Ví dụ các biểu hiện | |
| Bệnh mạch vành | Nhồi máu cơ tim
Cơn đau thắt ngực Rối loạn nhịp |
| Tăng huyết áp | Suy tim EF bảo tồn
Tăng huyết áp ác tính/phù phổi cấp |
| Bệnh van tim | Bệnh van tim nguyên phát, VD: hẹp van ĐM chủ
Bệnh van tim thứ phát, VD: hở van tim chức năng Bệnh van tim bẩm sinh |
| Rối loạn nhịp | Rối loạn nhịp nhĩ
Rối loạn nhịp thất |
| Bệnh cơ tim | Bệnh cơ tim giãn
Bệnh cơ tim phì đại Bệnh cơ tim hạn chế Bệnh cơ tim thất phải gây loạn nhịp Bệnh cơ tim chu sinh Hội chứng Takotsubo Độc chất: Rượu, cocain, sắt, đồng |
| Bệnh tim bẩm sinh | Chuyển vị đại động mạch bẩm sinh
Còn ống động mạchTứ chứng Fallot (đã phẫu thuật) Bệnh tim Ebstein |
| Nhiễm trùng | Viêm cơ tim virus
Bệnh Chagas HIV Bệnh Lyme |
| Do thuốc | Anthracyclines
Trastuzumab Thuốc ức chế VEGF Thuốc ức chế điểm kiểm soát miễn dịch Thuốc ức chế Proteasome Thuốc ức chế RAFþMEK |
| Thâm nhiễm | Amyloid
Sarcoidosis Neoplastic |
| Bệnh lý dự trữ | Bệnh ứ sắt
Bệnh Fabry Bệnh rối loạn dữ trữ glucogen |
| Bệnh lý nội tâm mạc | Xạ trị
Xơ hoá / Viêm nội tâm mạc Loeffler U carcinoid |
| Bệnh ngoại tâm mạc | Vôi hoá
Thâm nhiễm |
| Bệnh lý chuyển hoá | Bệnh nội tiết
Bệnh dinh dưỡng (thiếu thiamine, B1, selen) Bệnh tự miễn |
| Bệnh thần kinh cơ | Thất điều Friedreich
Loạn dưỡng cơ |
6. Điều trị
Bao gồm:
– Những biện pháp điều trị chung cho tất cả các loại nguyên nhân gây ra suy tim, chế độ không dùng thuốc, dùng thuốc và can thiệp.
– Những biện pháp điều trị đặc biệt áp dụng cho từng trường hợp cụ thể tùy theo nguyên nhân của suy tim
6.1. Những biện pháp điều trị chung
6.1.1. Chế độ nghỉ ngơi
– Nghỉ ngơi là một việc khá quan trọng vì góp phần làm giảm công của tim. Tuy nhiên, cần hiểu nghỉ ngơi theo ý nghĩa linh hoạt. Tùy mức độ suy tim mà có chế độ nghỉ ngơi, tập luyện khác nhau.
– Bệnh nhân suy tim nhẹ với nhiều yếu tố nguy cơ tim mạch vẫn cần khuyến khích tập luyện thể lực nhưng không được gắng sức nặng hay thi đấu thể thao.- Khi suy tim nặng hơn cần hoạt động nhẹ hơn và trong trường hợp suy tim rất nặng thì phải nghỉ tại giường theo tư thế nửa nằm nửa ngồi.
– Trong trường hợp suy tim mà bệnh nhân phải nằm điều trị lâu ngày, nên khuyến khích bệnh nhân xoa bóp, lúc đầu là thụ động, sau đó là chủ động ở các chi, nhất là hai chi dưới để làm cho máu tĩnh mạch trở về tim được dễ dàng hơn, giảm bớt các nguy cơ huyết khối tĩnh mạch.
6.1.2. Chế độ ăn giảm muối:
– Chế độ ăn giảm muối: Bệnh nhân chỉ được dùng < 3g muối NaCl /ngày, tức là <1,2g (50 mmol) Na+/ngày.
– Chế độ ăn gần như nhạt hoàn toàn: Bệnh nhân chỉ được ăn < 1,2g muốiNaCl/ngày tức là < 0,48g (20mmol) Na+ /ngày.
6.1.3. Hạn chế lượng nước và dịch dùng cho bệnh nhân
– Cần hạn chế lượng nước và dịch dùng cho bệnh nhân hàng ngày nhằm giảm bớt khối lượng tuần hoàn và giảm gánh nặng với tim.
– Nói chung, chỉ nên dùng cho bệnh nhân khoảng 500 – 1000 ml lượng dịch đưavào cơ thể mỗi ngày tùy mức độ suy tim nặng hay nhẹ.
6.1.4. Thở ôxy:
– Là biện pháp cần thiết trong trường hợp suy tim nặng, giúp tăng cung cấp ôxy cho các mô, giảm bớt mức độ khó thở của bệnh nhân, đồng thời làm hạn chế sự co mạch phổi thường gặp ở những bệnh nhân thiếu ôxy.
6.1.5. Loại bỏ các yếu tố nguy cơ khác:
– Bỏ thuốc lá, cà phê…
– Giảm cân nặng ở những bệnh nhân béo phì.
– Tránh các xúc cảm mạnh (stress).
– Ngừng những thuốc làm giảm sức bóp của cơ tim nếu đang dùng, ví dụ: cácthuốc chẹn beta loại không để điều trị suy tim, verapamil, disopyramide, flecainide…
– Tránh các thuốc giữ nước như corticoid; NSAID…
– Điều trị những yếu tố làm nặng thêm tình trạng suy tim như thiếu máu, nhiễm trùng, rối loạn nhịp tim…
6.2. Điều trị nguyên nhân
6.2.1. Các nguyên nhân/ yếu tố nguy cơ thường gặp:
– Tăng huyết áp: kiểm soát tốt huyết áp bằng thay đổi lối sống kết hợp dùng thuốc giúp ngăn ngừa sự xuất hiện và làm chậm sự tiến triển của suy tim.
– Đái tháo đường:
+ Bệnh nhân đái tháo đường/tiền đái tháo đường có nguy cơ suy tim cao hơn người có đường máu bình thường.
+ Thuốc được lựa chọn đầu tiên để kiểm soát đường máu trên bệnh nhân suy tim bao gồm metformin và thuốc ức chế kênh đồng vận chuyển Natri-Glucose 2 (SGLT2i).
+ Các thuốc ức chế SGLT2 (dapagliflozin, empagliflozin…) làm tăng đào thải đường và muối qua nước tiểu bằng cách ức chế tái hấp thu glucose và natri ở ống thận nên có lợi cho điều trị suy tim.
+ Các thuốc đồng vận thụ thể GLP-1 cũng được chứng minh hiệu quả bảo vệ tim mạch nhưng có tác động trung tính trên tiêu chí nhập viện do suy tim.
– Nhồi máu cơ tim và các bệnh mạch vành: có thể can thiệp trực tiếp vào chỗ tắc của động mạch vành bằng thuốc tiêu sợi huyết, nong và đặt Stent động mạch vành hoặc mổ bắc cầu nối chủ- vành…
– Bệnh van tim hoặc dị tật bẩm sinh: nếu có thể, cần xem xét sớm chỉ định can thiệp qua da (nong van bằng bóng, đóng các lỗ thông bằng dù…) hoặc phẫu thuật sửa chữa các dị tật, thay van tim.
– Suy tim do rối loạn nhịp tim kéo dài thì phải có biện pháp điều trị các rối loạn nhịp tim một cách hợp lý: dùng thuốc, sốc điện, đốt điện hay cấy máy tạo nhịp.
6.2.2. Các nguyên nhân/yếu tố nguy cơ khác:
– Cường giáp: điều trị bằng kháng giáp trạng tổng hợp hoặc phương pháp phóng xạ hay phẫu thuật.
– Thiếu máu-thiếu sắt: cần tìm nguyên nhân, định lượng ferritin để điều trị và bù đủ.
– Thiếu vitamin B1 (bệnh tê phù Beri-Beri): cần dùng vitamin B1 liều cao
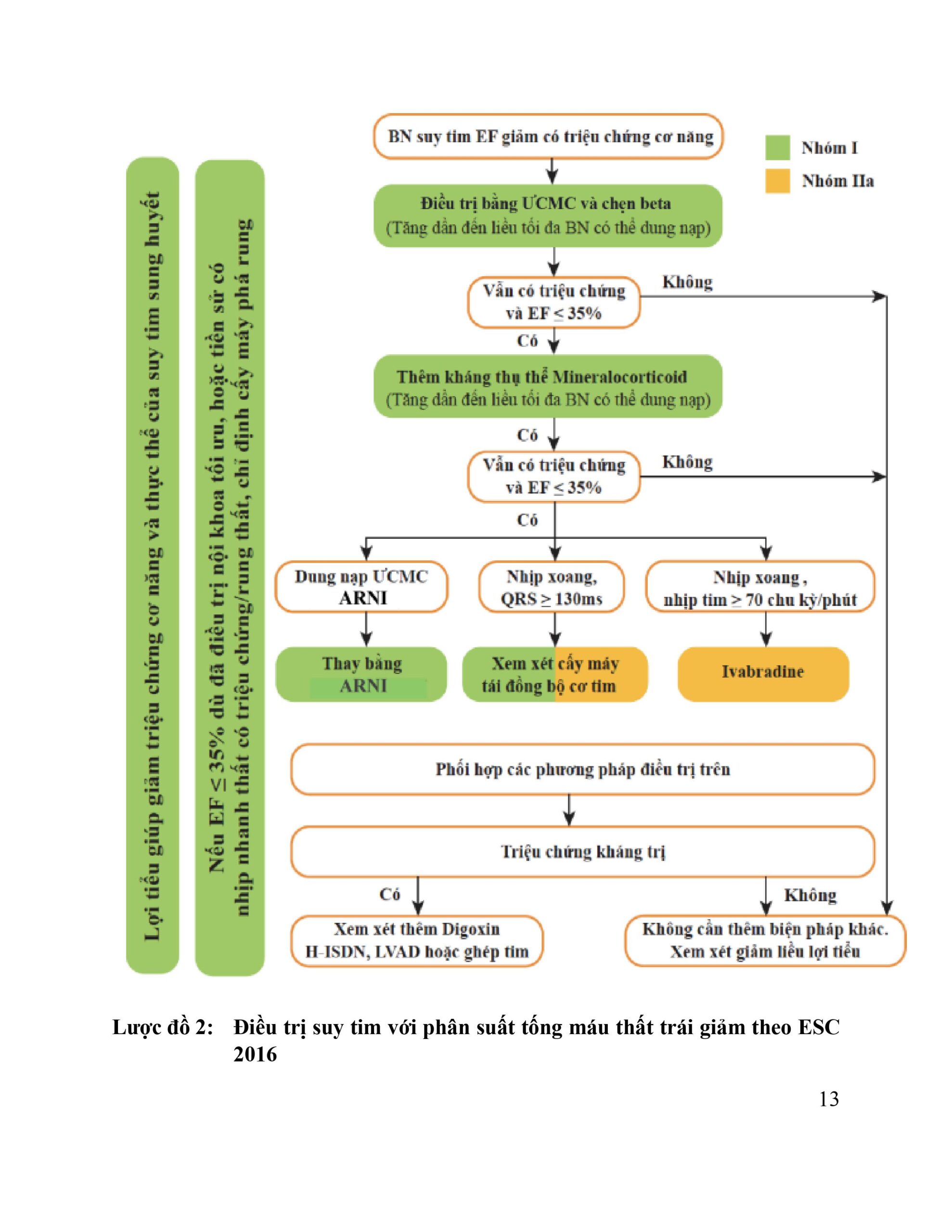
6.3. Các thuốc trong điều trị suy tim có giảm phân suất tống máu thất trái

Lược đồ 3: Điều trị suy tim với phân suất tống máu thất trái giảm theo ACC/AHA 2017
6.3.1. Các thuốc điều trị nền tảng
1. Thuốc ức chế men chuyển dạng angiotensin (ƯCMC):
– Các thuốc thuộc nhóm này có tác dụng ức chế loại men chuyển dạng xúc tác chuyển Angiotensin I thành Angiotensin II, từ đó giảm nồng độ Angiotensin II, đồng thời làm tăng Bradykinin, là một chất tác dụng gần như ngược chiều với
Angiotensin II. Kết quả chung là các thuốc ức chế men chuyển sẽ tác động điều chỉnh hệ thần kinh thể dịch (hệ Renin – Angiotensin- Aldosterone), làm giãn mạch (giãn cả tiểu động mạch và tĩnh mạch), do vậy làm giảm cả hậu gánh và tiền gánh, từ đó làm giảm gánh nặng cho tim và giảm suy tim. Bên cạnh đó thuốc còn được chứng minh cải thiện chức năng nội mạc, cải thiện chức năng thất trái…
– Thuốc ức chế men chuyển được coi là lựa chọn hàng đầu trong điều trị suy tim. Các nghiên cứu đã chứng minh rõ vai trò của thuốc ƯCMC trong điều trị suy tim, không chỉ làm giảm triệu chứng mà còn cải thiện được tiên lượng bệnh rất đáng kể.
– Chống chỉ định: Hẹp động mạch thận hai bên, phụ nữ có thai.
– Thận trọng khi dùng thuốc ức chế men chuyển cùng với loại lợi tiểu giữ kali hoặc dùng thuốc cho bệnh nhân có huyết áp thấp.
1. Nhóm thuốc ức chế thụ thể AT1 của angiotensin II (ƯCTT):
– Các thuốc nhóm này ức chế trực tiếp thụ thể AT1 nơi mà angiotensine II gây ra các tác dụng trên các tổ chức đích (mạch, thận, tim…). Khác với thuốc ức chế men chuyển, các thuốc ức chế thụ thể AT1 của angiotensine II không làm tăng bradykinin nên có thể không gây ra các triệu chứng phụ như là ho khan (một tác dụng phụ rất phổ biến khi dùng ƯCMC và là hạn chế đáng kể của ƯCMC).
– Cũng gần như thuốc ƯCMC, các thuốc ƯCTT có tác dụng lên hệ RAA và do vậy có thể làm giãn mạch, cải thiện chức năng thất…
– Được chỉ định khi bệnh nhân không dung nạp với thuốc ƯCMC hoặc có thể lựa chọn từ đầu trong điều trị suy tim.
– Chống chỉ định và thận trọng: tương tự như thuốc ƯCMC
- Thuốc ức chế kép thụ thể Angiotensin Neprilysin (ARNI)
– Phức hợp Sacubitril/Valsartan (Sacubitril là tiền chất, sau đó chuyển hóa thành chất ức chế enzym Neprilysin, làm tăng nồng độ các peptid lợi niệu) được khuyến cáo như điều trị thay thế cho nhóm ức chế men chuyển hoặc ức chế thụ thể angiotensin II.
– Thuốc chỉ định điều trị trong suy tim mạn tính có phân suất tống máu thất trái giảm, đặc biệt khi bệnh nhân đã điều trị bằng các nhóm thuốc suy tim cơ bản tối ưu nhưng không đáp ứng. Có thể cân nhắc Sacubitril/Valsartan cho bệnh nhân suy tim mạn cũng như suy tim cấp đã ổn định huyết động mà không cần phải sử dụng ức chế men chuyển hoặc ức chế thụ thể trước đó (ACC 2017, ESC 2019).
– Chống chỉ định và thận trọng: tiền sử phù mạch với thuốc ƯCMC, suy thận, hẹp động mạch thận hai bên, phụ nữ có thai…
- Thuốc chẹn beta:
– Thuốc chẹn beta đã trở thành một lựa chọn quan trọng, là một trong những thuốc nền tảng trong điều trị suy tim mạn tính với phân suất tống máu thất trái giảm.
– Cơ chế là ngăn chặn tác dụng kích thích thái quá của hệ thần kinh giao cảm trong suy tim ứ huyết mạn tính.
– Các thuốc chẹn beta giúp cải thiện sống còn, giảm tái nhập viện do đợt cấp và giảm đột tử do tim trên bệnh nhân suy tim.
– Hiện nay, chỉ có 4 loại thuốc chẹn beta có thể dùng trong điều trị suy tim: carvedilol; metoprolol, bisoprolol và nevibolol.
– Chống chỉ định: suy tim đang ở giai đoạn mất bù, nhịp chậm, hen phế quản…
– Dùng thuốc chẹn beta trong điều trị suy tim luôn phải xem xét kỹ các chống chỉ định, nên bắt đầu bằng liều rất thấp, theo dõi chặt chẽ và tăng dần liều chậm (sau mỗi 2 – 4 tuần). Lợi ích của chẹn beta xuất hiện chậm và lâu dài.
- Nhóm lợi tiểu kháng aldosterone:
– Thuốc kháng aldosterone không chỉ có tác dụng lợi tiểu mà đặc biệt có lợi ích làm giảm các quá trình bù trừ thái quá của sự tăng aldosterone trong suy tim nặng, do đó làm giảm sự co mạch, giữ muối và nước, sự phì đại cơ tim, suy thận, rối loạn chức năng nội mạch…
– Thuốc lợi tiểu kháng aldosterone làm giảm tỷ lệ tử vong và nhập viện ởnhững bệnh nhân suy tim nặng.
– Chống chỉ định và thận trọng: suy thận nặng, tăng kali máu
- Các thuốc thường dùng và liều lượng trong điều trị suy tim mạn tính (một số thuốc có thể chưa sẵn có tại Việt Nam)
- Các thuốc thường dùng và liều lượng trong điều trị suy tim mạn tính
| Nhóm thuốc | Liều bắt đầu (/ngày) | Liều tối đa (/ngày) |
| Lợi tiểu | ||
| Furosemide | 20 – 40 mg | 400 mg |
| Torsemide | 10 – 20 mg | 200 mg |
| Bumetanide | 0,5 – 1,0 mg | 10 mg |
| Hydrochlorthiazide | 25 mg | 100 mg |
| Metolazone | 2,5 – 5,0 mg | 20 mg |
| Thuốc ức chế men chuyển | ||
| Captopril | 6,25 mg x 3 lần | 50 mg x 3 lần |
| Enalapril | 2,5 mg x 2 lần | 10mg x 2 lần |
| Lisinopril | 2,5 – 5,0 mg | 20 – 30 mg |
| Ramipril | 1,25 – 2,5 mg x 2 lần | 2,5 – 5 mg x 2 lần |
| Trandolapril | 0,5mg | 4 mg |
| Perindopril | 2 – 5 mg | 5 – 10 mg |
| Thuốc ức chế thụ thể angiotensin | ||
| Valsartan | 40 mg x 2 lần | 160 mg x 2 lần |
| Candesartan | 4 mg | 32 mg |
| Losartan | 12,5 mg | 50 mg |
| Thuốc ức chế kép thụ thể angiotensin neprilysin | ||
| Sacubitril/Valsartan | 50 mg x 2 lần hoặc 100 mg x 2 lần | 200 mg x 2 lần |
| Thuốc chẹn beta | ||
| Carvedilol | 3,125 mg x 2 lần | 25 – 50 mg x 2 lần |
| Bisoprolol | 1,25 mg | 10 mg |
| Metoprolol succinate CR | 12,5 – 25 mg | 100 – 200 mg |
| Nebivolol | 1,25 mg | 10 mg |
| Các thuốc khác | ||
| Spironolactone | 12,5 – 25 mg | 25 – 50 mg |
| Eplerenone | 25 mg | 50 mg |
| Viên kết hợp hydralazine/isosorbide dinitrate | 37,5mg/20mg x 3 lần | 75mg/40mg x 2 lần |
| Digoxin | 0,125 mg | < 0,375 mg |
6.3.2. Các nhóm thuốc khác, áp dụng trong các trường hợp cụ thể
- Thuốc lợi tiểu (ngoài nhóm kháng aldosterone)
– Tăng thải muối nước, giúp giảm triệu chứng ứ huyết do suy tim, có thể chỉ định cho tất cả các giai đoạn của suy tim nếu có ứ huyết.
– Nhóm thuốc lợi tiểu thiazide: Chlorothiazide, Hydrochlothiazide, Metolazone, Indapamide…
– Nhóm thuốc lợi tiểu tác dụng lên quai Henle (Furosemid, Bumetanide, Acid Ethacrynic…): Furosemide đặc biệt có hiệu quả trong điều trị bệnh nhân suy tim nặng hoặc bị phù phổi cấp.
- Glucosid trợ tim:
– Liều thấp digoxin (khoảng 0,125 mg/ngày) có hiệu quả làm giảm triệu chứng và tỷ lệ tái nhập viện trong suy tim mạn tính.
– Liều cao digoxin theo cách dùng cổ điển (liều tấn công và duy trì) có thể làm tăng tử vong và không được khuyến cáo dùng hiện nay.
– Chỉ định: Suy tim với cung lượng tim thấp, bệnh cơ tim giãn, đặc biệt khi có nhịp tim nhanh; suy tim có kèm các rối loạn nhịp trên thất, đặc biệt trong rung nhĩ hay cuồng nhĩ.
– Chống chỉ định: Nhịp tim chậm; bloc nhĩ – thất cấp II, cấp III chưa được đặt máy tạo nhịp; rối loạn nhịp thất; hội chứng Wolff – Parkinson – White; bệnh cơ tim phì đại tắc nghẽn; hẹp van động mạch chủ hoặc hẹp van động mạch phổi nặng.
– Cần thận trọng trong trường hợp: nhồi máu cơ tim cấp (vì Digoxin làm tăng nhu cầu ôxy của cơ tim) và các rối loạn điện giải, đặc biệt là hạ K+ máu và/hoặc hạ Mg++ máu; thận trọng khi dùng phối hợp với các thuốc amiodarone; quinidin; calci…
- Nhóm chẹn kênh If (Ivabradine)
– Có tác dụng làm giảm tần số nhịp xoang.
– Khuyến cáo trên bệnh nhân suy tim có triệu chứng (NYHA II-IV), EF < 35%, nhịp xoang, tần số tim > 70 ck/phút dù đã tối ưu hóa điều trị suy tim bằng chẹn beta (liều tối đa điều trị suy tim hoặc liều cao nhất bệnh nhân có thể dung nạp được), ức chế men chuyển, kháng aldosterone.
– Thuốc được chứng minh làm giảm tỷ lệ tử vong do nguyên nhân tim mạch và tái nhập viện do suy tim.
– Chống chỉ định: nhịp tim chậm
- Kết hợp Hydralazine và isosorbide dinitrate
– Chỉ định trên bệnh nhân suy tim (quần thể bệnh nhân da đen) EF < 35% hoặc EF< 45% có kèm giãn buồng tim trái, triệu chứng NYHA III-IV dai dẳng dù đã tối ưu hóa điều trị suy tim bằng UCMC, chẹn beta, kháng aldosterone nhằm làm giảm tỷ lệ tử vong và tái nhập viện do suy tim.
– Điều trị thay thế cho nhóm ức chế men chuyển trong trường hợp không dung nạp hoặc có chống chỉ định nhằm làm giảm tỷ lệ tử vong.
- Thuốc ức chế kênh đồng vận chuyển Natri – Glucose 2 (SGLT2i)
Nhóm thuốc SGLT2i là nhóm thuốc đã được chứng minh làm giảm nguy cơ nhập viện do suy tim và tử vong do tim trên bệnh nhân đái tháo đường típ 2 có suy tim EF giảm. [4] [5]
Trong các nghiên cứu mới đây, Empagliflozin và Dapagliflozin đã chứng minh được làm giảm nguy cơ nhậo viện do suy tim và tử vong do tim ở bệnh nhân suy tim EF giảm có hoặc không có đái tháo đường mà không làm tăng nguy cơ tác dụng phụ đáng kể. [6] [7] Tuy nhiên hiện 2 thuốc này chưa được đăng ký sử dụng trên bệnh nhân không mắc đái tháo đường tại Việt Nam.
6.4. Thiết bị hỗ trợ (device) cho bệnh nhân suy tim giảm phân suất tống máu thất trái
6.4.1. Máy tạo nhịp tái đồng bộ cơ tim (CRT):
– Cơ chế: máy tạo nhịp tâm nhĩ và/hoặc hai tâm thất trái và phải để đồng bộ hoạt động co bóp của tim trong trường hợp suy tim nặng có kèm theo sự mất đồng bộ điện học hai tâm thất (QRS giãn rộng).
– Hiện nay, phương pháp điều trị này được chỉ định ở những bệnh nhân suy tim với EF ≤ 35% kèm phức bộ QRS ≥ 130 ms và có dạng block nhánh trái, còn triệu chứng (NYHA II-IV) mặc dù đã điều trị nội khoa tối ưu.
6.4.2. Máy phá rung tự động (ICD)
– Dự phòng tiên phát: Bệnh nhân suy tim nặng EF ≤ 35%, tiên lượng sống thêm ≥ 1 năm, có triệu chứng NYHA II-III (dù điều trị nội khoa tối ưu) do các nguyên nhân sau:
+ Bệnh cơ tim giãn
+ Bệnh tim thiếu máu cục bộ (trừ trường hợp mới có NMCT cấp trong vòng 40 ngày)
– Dự phòng thứ phát: Bệnh nhân suy tim có rối loạn nhịp thất nặng gây huyết động không ổn định, tiên lượng sống thêm ≥ 1 năm.
6.5. Thuốc điều trị suy tim có phân suất tông máu thất trái giảm nhẹ
Tương tự như các thể suy tim khác, lợi tiểu được khuyến cáo để điều trị tình trạng sung huyết. Hiện tại vẫn chưa có nghiên cứu RCT đủ lớn nào về thuốc điều trị đặc hiệu suy tim EF giảm nhẹ. Vài dữ liệu thu thập từ phân tích dưới nhóm của các nghiên cứu trên bệnh nhân suy tim EF giảm nhẹ đều không đạt được chỉ tiêu lâm sàng. Do đó, các khuyến cáo mạnh về điều trị đặc hiệu không được thiết lập tại thời điểm này.
– Thuốc ức chế men chuyển angiotensin: Bệnh nhân suy tim EF giảm nhẹ có thể kèm theo bệnh mạch vành mạn, tăng huyết áp hay rối loạn chức năng tâm thu sau nhồi máu cơ tim, nên thường đã được điều trị với ƯCMC. Vì vậy, ƯCMC có thể được cân nhắc cho bệnh nhân suy tim EF giảm nhẹ.
– Thuốc ức chế thụ thể: Giống như ƯCMC, nhiều bệnh nhân suy tim EF giảm nhẹ đã được chỉ định ƯCTT cho các bệnh lý tim mạch khác. Do đó, ƯCTT có thể được cân nhắc cho những bệnh nhân suy tim EF giảm nhẹ.
– Chẹn beta: Bệnh nhân suy tim EF giảm nhẹ thường có các bệnh tim mạch khác như rung nhĩ hay đau thắt ngực cần điều trị với chẹn beta. Vì vậy, điều trị chẹn beta nên được cân nhắc trên bệnh nhân suy tim EF giảm nhẹ.
– Thuốc kháng aldosterone: một phân tích hồi cứu của thử nghiệm TOPCAT trên bệnh nhân có LVEF≥45%, spironolactone làm giảm nguy cơ nhập viện do suy tim ở bệnh nhân có LVEF < 55%. Kết quả tương tự với tỷ lệ tử vong do tim, nhưng kết quả tử vong do mọi nguyên nhân thì không đạt tiêu chí. Do vậy, MRA có thể được cân nhắc ở bệnh nhân suy tim EF giảm nhẹ.
– Thuốc ức chế thụ thể angiotensin – neprilysin: trong nghiên cứu PARAGON-HF, sacubitril/valsartan so với valsartan làm giảm 22% tiêu chí chính cộng gộp của tử vong do tim và nhập viện do suy tim ở bệnh nhân có EF ≤ 57%. Phân tích gộp dữ liệu từ nghiên cứu PARADIGM-HF và PARAGON-HF cho thấy sacubitril/valsartan so với các thuốc ức chế hệ RAAS khác cũng có lợi ích hơn, đặc biệt về tiêu chí nhập viện do suy tim ở nhóm bệnh nhân suy tim EF giảm nhẹ. Vì vậy, ARNI có thể được cân nhắc ở bệnh nhân suy tim EF giảm nhẹ.
– Thuốc khác: Digoxin làm giảm nhẹ nhập viện do suy tim, tuy nhiên không làm giảm tỷ lệ tử vong chung và có xu hướng làm tăng tử vong do tim. Vì vậy không khuyến cáo sử dụng Digoxin cho bệnh nhân suy tim EF giảm nhẹ. Ivabradin không đủ dữ liệu để đưa ra bất kỳ khuyến cáo nào.
– Thiết bị hỗ trợ: CRT và ICD không có đủ chứng cứ để khuyến cáo sử dụng cho bệnh nhân suy tim EF giảm nhẹ. Cấy dụng cụ thông vách liên nhĩ được cho là an toàn, tuy nhiên thiếu nghiên cứu đủ lớn để đưa ra khuyến cáo.
6.6. Thuốc điều trị suy tim có phân suất tống máu bảo tồn
Hiện không có liệu pháp nào chứng minh được là làm giảm tỷ lệ tử vong và tỷ lệ mắc ở bệnh nhân suy tim EF bảo tồn. Dù vậy, hầu hết bệnh nhân suy tim EF bảo tồn có bệnh kèm tăng huyết áp hoặc bệnh mạch vành, và được điều trị với ƯCMC, ƯCTT, chẹn beta hay lợi tiểu kháng Aldosterone.
Với việc thiếu những khuyến cáo về liệu pháp làm giảm tiến triển bệnh, điều trị nên tập trung vào làm giảm triệu chứng sung huyết với lợi tiểu. Lợi tiểu quai nên được ưu tiên, mặc dù thiazide cũng có ích trong việc quản lý tăng huyết áp. Giảm cân ở bệnh nhân béo phì, tăng cường tập luyện cũng có thể cải thiện triệu chứng và tăng giới hạn gắng sức và nên được khuyến cáo ở những bệnh nhân hợp tiêu chí.
Điều chỉnh các yếu tố nguy cơ, nguyên nhân và bệnh đồng mắc của suy tim EF bảo tồn cũng là điều trị quan trọng. Điều trị bệnh nền tiềm ẩn với suy tim EF bảo tồn giúp cải thiện kết cục.
6.7. Thay (ghép) tim
6.7.1. Chỉ định
– Bệnh nhân suy tim giai đoạn cuối, đã kháng lại với tất cả các biện pháp điều trị nội, ngoại khoa thông thường.
– Dưới 65 tuổi và có khả năng tuân thủ chặt chẽ điều trị.
6.7.2. Chống chỉ định:
– Tăng ALĐMP cố định.
– Ung thư đang tiến triển hoặc mới được phát hiện dưới 5 năm.
– Bệnh lí toàn thân tiên lượng nặng (suy gan, suy thận…)
7. Suy tim cấp
7.1. Dịch tễ
Suy tim cấp được định nghĩa là khởi phát triệu chứng cơ năng/thực thể suy tim nhanh chóng hoặc diễn tiến triệu chứng dần dần đến thời điểm đủ nặng khiến bệnh nhân đến khám bệnh ngay lập tức (hoặc phải nhập viện cấp cứu). Bệnh nhân suy tim cấp cần được thăm khám sớm (ngay khi khởi phát) hoặc cần điều trị tăng cường (sau đó) với thuốc tĩnh mạch hoặc cả thủ thuật xâm lấn. Ở bệnh nhân trên 65 tuổi, suy tim cấp là nguyên nhân nhập viện hàng đầu, cũng như liên quan đến tỉ lệ tử vong và tái nhập viện cao. Tử suất nội viện 4-10%. Tử suất sau xuất viện 1 năm từ 25-30%. Tỉ lệ tử vong và tái nhập viện có thể lên đến hơn 45%.
7.2. Chẩn đoán suy tim cấp
Chẩn đoán suy tim cấp

Trong đó:
+ Các xét nghiệm máu cơ bản bao gồm: troponin, creatinin, điện giải đồ, urea, TSH, men gan cũng như D-dimer, procalcitonin khi nghi thuyên tắc phổi hay viêm phổi, khí máu động mạch nếu có suy hô hấp, và lactate nếu có giảm tưới máu.
+ Các đánh giá đặc hiệu khác gồm: chụp mạch vành nếu nghi ngờ hội chứng vành cấp, CT scan nếu nghi thuyên tắc phổi.
+ Giá trị NT-proBNP có giá trị chẩn đoán cao là: ≥ 450pg/mL khi <55 tuổi, ≥ 900pg/mL khi 55-75 tuổi và ≥ 1800 nếu > 75 tuổi
7.3. Nguyên nhân của suy tim cấp gồm:
– Bệnh động mạch vành: thiếu máu, tổn thương hoặc NMCT
– Biến chứng cơ học của NMCT cấp: thủng vách liên thất, hở hai lá cấp, vỡ thất trái – Rối loạn nhịp: block nhĩ thất hoặc rối loạn nhịp nhanh.
– Ép tim.
– Thuyên tắc động mạnh phổi cấp.
– Tổn thương van tim: rách van, đứt cơ trụ, bóc tách động mạch chủ, rối loạn chức năng van nhân tạo.
– Suy thận cấp, suy thận mạn trên BN có sẵn bệnh tim
Các yếu tố thúc đẩy:
- Những biến cố xảy ra làm suy tim nặng lên nhanh chóng:
-
- Rối loạn nhịp nhanh hoặc nhịp chậm nặg hoặc rối loạn dẫn truyền.
- Hội chứng vành cấp.
- Biến chứng cơ học của hội chứng vành cấp (vỡ vách liên thất, đứt dây chằng van hai lá)
- Thuyên tắc phổi cấp
- Cơn tăng huyết áp cấp cứu
- Chèn ép tim
- Bóc tách động mạch chủ
- Phẫu thuật và những vấn đề chu phẫu
- Bệnh cơ tim chu sinh
- Những biến cố thường làm suy tim nặng lên từ từ
- Nhiễm trùng (bao gồm viêm nội tâm mạc nhiễn trùng)
- Đợt cấp COPD hoặc hen phế quản
- Thiếu máu
- Suy thận
- Không tuân thủ chế độ ăn hoặc thuốc điều trị
- Nguyên nhan do bác sĩ (kê đơn NSAID, corticoid, tương tác thuốc)
- Rối loạn nhịp, nhịp chậm, rối loạn dẫn truyền nhưng không gây giảm nhịp đột ngột, nặng nề
- Tăng huyết áp không kiểm soát được
- Nghiện rượu và chất gây nghiện khác.[8]
7.4. Lâm sàng
- Triệu chứng cơ năng và thực thể của suy tim cấp [8]
| Triệu chứng cơ năng | Triệu chứng thực thể |
| Quá tải thể tích | |
| Khó thở (khi gắng sức, kịch phát về đêm, khi nằm, lúc nghỉ); ho, khò khèKhó chịu chân và bàn chânKhó chịu ở bụng/đầy bụng, chán ăn | Ran ở phổi, tràn dịch màng phổiPhù ngoại viChướng bụng hoặc tăng vòng bụng, đau hoặc tức ¼ bụng trên phải, gan to hoặc lách to, củng mạc vàngTăng cânTĩnh mạch cổ nổi, phản hồi gan tĩnh mạch cổ (+)Tăng tiếng T3, tiếng T2 mạnh |
| Giảm tưới máu mô | |
| Mệt
Thay đổi tri giác, ngủ gà ban ngày, lú lẫn, mất tập trung Choáng váng, gần ngất hoặc ngất |
Chân tay lạnh
Da nhợt, tụt huyết áp Huyết áp kẹp Mạch luân chuyển |
| Triệu chứng khác | |
| Trầm cảm
Rối loạn giấc ngủ Hồi hộp |
Hạ HA tư thế đứng
Tiếng T4 Âm thổi ở tim. |
- Các thể lâm sàng của suy tim cấp[2]
| Đợt mất bù cấp | Phù phổi cấp | Suy thất phải cấp | Sốc tim | |
| Cơ chế chính | Suy thất tráiGiữ muối nước | Tăng hậu tải và/hoặc rối loạn chứng năng tâm thu trương thất trái nặngBệnh van tim | Suy thất phải và/hoặc tăng áp lực tiền mao mạch phổi | Suy tim nặng |
| Nguyên nhân của triệu chứng | Quá tải thể tích, tăng áp lực trong thất | Tái phân bố dịch vào phổi và suy hô hấp cấp | Tăng áp lực tĩnh mạch trung tâm và thường có giảm tưới máu hệ thống | Giảm tới máu hệ thống |
| Khởi phát | Chậm (vài ngày) | Nhanh (vài giờ) | Chậm hoặc nhanh | Chậm hoặc nhanh |
| Bất thường huyết động | Tăng LVEDP và PCWPCung lượng tim thấp hoặc bình thườngHA tâm thu bình thường/thấp | Tăng LVEDP và PCWPCung lượng tim bình thườngHA tâm thu bình thường/thấp | Tăng RVEDPCung lượng tim thấtpHuyết áp tâm thu thấp | Tăng LVEDP và PCWPCung lượng tim thấpHuyết áp tâm thu thấp |
| Biểu hiện lâm sàng | Ẩm và ấm hoặc Khô và lạnh | Ẩm và ấm | Khô và lạnh hoặc Ẩm và lạnh | Ẩm và lạnh |
| Điều trị chính | Lợi tiểuTăng co bóp/Vận mạch (nếu có giảm tưới máu ngoại vi/tụt HA)Thông khí cơ học hoặc thận nhân tạo ngắn ngày nếu cần | Lợi tiểuThuốc giãn mạch | Lợi tiểu để giảm sung huyết ngoại viTăng co bóp/Vận mạch (nếu có giảm tưới máu ngoại vi/tụt HA)Thông khí cơ học hoặc thận nhân tạo ngắn ngày nếu cần | Tăng co bóp/Vận mạchThông khí cơ học hoặc thận nhân tạo ngắn ngày |
8. Theo dõi
Bệnh nhân phải được giáo dục kỹ về lối sống, về chế độ ăn uống, tránh những yếu tố nguy cơ (hút thuốc lá, rượu), tránh các thuốc có hại đến suy tim như corticoid, thuốc chống viêm khác…
– Tiếp tục điều trị tốt các yếu tố nguy cơ như tăng huyết áp, đái tháo đường, rối loạn lipid máu…
– Bệnh nhân cần được chuẩn bị tâm lý, có sự phối hợp tốt trong điều trị và chung sống với bệnh.
– Bệnh nhân vẫn được khuyến khích tập thể dục đều đặn trong khả năng cho phép.
– Bệnh nhân cần tự mình theo dõi các diễn biễn sức khỏe và các rối loạn như huyết áp, nhịp tim, triệu chứng lâm sàng, mức độ khó thở… để điều chỉnh và thông báo cho các bác sỹ biết.
Tài liệu tham khảo
| [1] | PGS. TS. BS. Phạm Mạnh Hùng, Lâm sàng tim mạch học, Nhà xuất bản Y học, 2019. |
| [2] | Theresa A McDonagh và cộng sự, “2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure,” European Heart Journal, tập 42, số 36, p. 3599–3726, 2021. |
| [3] | Nguyễn Thành Tuyên và cộng sự, “KHẢO SÁT ĐẶC ĐIỂM NGƢỜI BỆNH SUY TIM CẤP,” Bệnh Viện Tim Mạch An Giang, 2012. |
| [4] | Bernard Zinman và cộng sự, “Empagliflozin, Cardiovascular Outcomes, and Mortality in Type 2 Diabetes,” New England Journal of Medicine, tập 373, số 22, pp. 2117-2128, 2015. |
| [5] | Stephen D. Wiviott và cộng sự, “Dapagliflozin and Cardiovascular Outcomes in Type 2 Diabetes,” New England Journal of Medicine, tập 380, số 4, pp. 347-357, 2019. |
| [6] | John J.V. McMurray và cộng sự, “Dapagliflozin in Patients with Heart Failure and Reduced Ejection Fraction,” New England Journal of Medicine, tập 381, pp. 1995-2008, 2019. |
| [7] | Milton Packer và cộng sự, “Cardiovascular and Renal Outcomes with Empagliflozin in Heart Failure,” The New England Journal of Medicine, tập 383, pp. 1413-1424, 2020. |
| [8] | PGS. TS. Phạm Nguyễn Vinh và cộng sự, Khuyến cáo và chẩn đoán và điều trị suy tim 2015, Hội tim mạch học Việt Nam, 2015. |
| [9] | Roger VL, “Epidemiology of Heart Failure,” Circulation Research, tập 113, số 6, p. 646–659, 2013. |
| [10] | HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ SUY TIM MẠN TÍNH, Bộ Y tế, 2020. |
| [11] | Ho KK và cộng sự, “The epidemiology of heart failure: the Framingham Study,” Journal of the American College of Cardiology, tập 22, số 4 Suppl A, pp. 6A-13A, 1993. |
Nguồn : Khoa Nội tổng hợp – Bệnh viện Bình Định